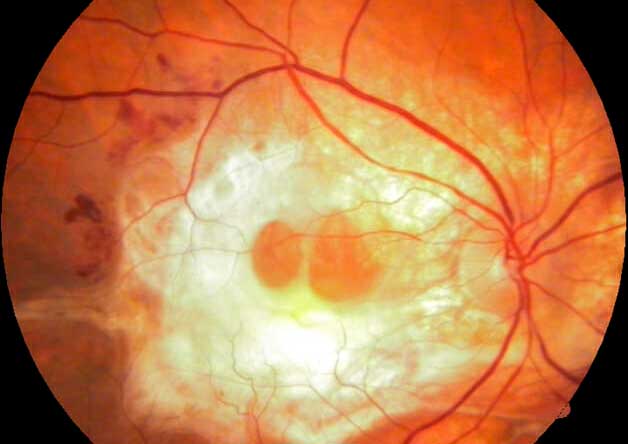
O ceratocone é um distúrbio chamado distrofia contínua e progressiva, que ocorre na córnea com afinamento central ou paracentral, geralmente inferior, resultando no abaulamento anterior da córnea, na forma de cone. A apresentação é geralmente bilateral e assimétrica.
Trata-se de condição rara, encontrada em todas as raças, nas diferentes partes do mundo, com prevalência que varia de 4 a 600 casos por 100.000 indivíduos. História familiar está presente de 6 a 8% dos casos, sugerindo herança familiar. Seu aparecimento mais comum ocorre na puberdade, geralmente entre os 13 e os 18 anos de idade, progride por aproximadamente 6 a 8 anos e, após, tende a permanecer estável.
O ceratocone pode estar associado a doenças sistêmicas como as síndromes de Down, Turner, Ehlers-Danlos, Marfan, além de atopias, osteogênese imperfeita e prolapso da válvula mitral. Condições oculares às quais pode estar relacionado são a ceratoconjuntivite vernal, aniridia, amaurose congênita de Leber e retinose pigmentar. O paciente pode relatar mudanças frequentes na prescrição de óculos ou diminuição na tolerância ao uso de lentes de contato.
Os sinais observados pelo oftalmologista incluem:
– reflexo em “gota de óleo” quando realizada a oftalmoscopia direta;
– reflexo irregular “em tesoura” à retinoscopia;
– linhas de Vogt (estrias estromais, verticais, finas e profundas);
– anel de Fleischer (depósitos epiteliais de ferro ao redor da base do cone);
– espessura estromal reduzida;
– sinal de Munson (abaulamento da pálpebra inferior quando paciente olha para baixo);
– sinal de Rizutti (reflexo cônico visto precocemente na córnea nasal, quando se ilumina diretamente a córnea temporalmente).
Uma complicação possível é a hidropsia aguda, líquido que penetra nas camadas da córnea, provoca diminuição súbita da acuidade visual associada a desconforto e lacrimejamento. O tratamento do episódio agudo é feito com solução salina hipertônica e oclusão, ou lente de contato terapêutica. Com a cicatrização, que ocorre entre 6 e 10 semanas, pode haver melhora da acuidade visual devido ao aplanamento da córnea.
Nos casos mais brandos, o tratamento do ceratocone é inicialmente realizado por meio de óculos. Para astigmatismos maiores ou um pouco avançados, lentes de contato rígidas podem ser adaptadas com sucesso. Atualmente, alguns casos apresentam melhora com adaptação de lentes hidrofílicas próprias para ceratocone. O tratamento cirúrgico, com transplante penetrante de córnea, é indicado para os casos mais avançados ou com cicatrizes extensas que não melhoram com lentes de contato. Após a cirurgia geralmente é necessário o uso de lentes de contato para obtenção de melhor acuidade visual.
Lentes de Contato e Ceratocone
O uso de lentes de contato em pacientes com ceratocone é considerado quando os óculos não possibilitam boa visão.
Ao adaptar uma lente de contato no paciente o oftalmologista busca condições que possibilitem uma adaptação mais fisiológica, em que ocorra uma menor agressão à córnea com menor probabilidade de piora da evolução do ceratocone.
Há vários desenhos de lentes de contato que podem ser utilizados na correção óptica do ceratocone, dentre eles: lente de corte simples, monocurva externa, de desenho padrão; lente Soper, bicurva posterior; lente rígida gás-permeável com desenho escleral; sistema a cavaleiro (piggyback); lentes esféricas; lentes tóricas. Dependendo do estágio de evolução da doença deve-se avaliar qual o desenho mais apropriado.
Todo usuário de lentes de contato deve fazer uma avaliação periódica de sua adaptação (a cada 6 meses). As lentes devem ser limpas e desinfectadas a cada uso. Isso deve ser feito por meio de fricção e enxágue, com o uso de soluções apropriadas.
Autores: Dr. Nilo Holzchuh e Dra. Karin Ikeda
Referências
Bechara, S.J. & Kara-José, N. Ceratocone. In: Belfort Júnior, R. & Kara-José, N. Córnea: Clínica-Cirúrgica. São Paulo, Roca, 1997. 619p.
Dantas, P.E.C. & Malta, J.B.N.S.. Desordens ectásicas. In: Höfling-Lima, A. L., Nishiwaki-Dantas, M. C., Alves, M.R.
Doenças externas oculares e córnea. Rio de Janeiro, Cultura Médica: Guanabara Koogan, 2008 (Oftalmologia brasileira). 579p.
Kanski, J. K . Oftalmologia clínica: uma abordagem sistemática. 6 ed. [tradução Maria Inês Corrêa Nascimento et al] – Rio de Janeiro, Elsevier, 2008.931p.
Lima, C. A. Proposição e teste de um questionário de qualidade de vida em pacientes com ceratocone. Campinas, 2001. (Tese – Mestrado – Unicamp)
Pena, A. S. Ceratocone. In: Coral-Ghanem, C; Kara-Jose, N. Lentes de Contato na Clínica Oftalmológica. Rio de Janeiro, Cultura Médica. 3 ed, 2005.
Moreira, S.M.B.; Moreira, H. Lentes de Contato. Rio de Janeiro, Cultura Médica 2 ed., 1998.
Coral-Ghanem, C. Ceratocone. In: Lentes de Contato (Série Oftalmologia Brasileira). Netto, A.L.; Coral-Ghanem, C, Oliveira, P. R. Rio de Janeiro, Cultura Médica: Guanabara Koogan, 2008.
Fonte: CBO – Conselho Brasileiro de Oftomologia